榊原記念病院 榊原記念病院
心室中隔欠損症について
はじめに
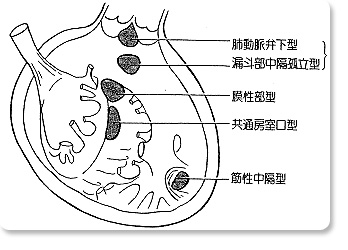
心室中隔欠損症(ventricular septal defect:以下VSDと略す)は先天性心疾患の中で最も多い疾患の一つであり、乳児期に診断される全先天性心疾患の約60%を占めています。VSDは文字通り、左右の心室の間の壁である心室中隔に穴(欠損孔)の開いている状態ですが、VSDという診断名は同じであっても、図に示すように、欠損孔の位置や、欠損孔を通して左室から右室へと漏れる血液量(短絡量)、その他の合併症により、症状の発現時期や今後起こりうると予想される問題点は一人一人で異なっています。従って、手術の時期に関しては、ご両親の希望を聞いてゆっくりと手術計画を立てる場合から、中には短絡量が多く、乳児早期に呼吸障害や体重増加不良を示す肺動脈圧が高く(肺高血圧)、肺血管のダメージが危惧されることが有意な右室内狭窄や大動脈弁の変形(大動脈弁の逸脱)を伴い早期な手術が必要となる場合まで様々であります。最近のVSDに対する手術成績は良好であり、小児心臓外科を専門とする施設での手術死亡はほぼ0となりました。現時点では、如何に身体に負担を少なく、また、子供達にとって如何に良い条件での手術ができるかが問われる手術となっています。ここでは、榊原記念病院での手術経験をもとに、VSD手術の子供達に対して私共に何ができるかについて述べさせていただきます。
心室中隔欠損症(VSD)の手術
輸血量の削減
VSDは、無輸血手術が可能な代表的疾患であります。現在では、手術前の人工呼吸器管理や貧血が無い限り、体重3〜4kg以上は無輸血手術を計画することが可能となりました。しかし、中には、貧血や体重3kg以下、術前の症状悪化などから、どうしても輸血が必須となる場合があります。当院では世界に先駆けて無輸血手術に取り組んできましたが、無輸血手術の進歩は、VSDに限らず、輸血を使用せざるをえない子供達の輸血使用量の大幅な削減を可能としました。もちろん、輸血の安全性は飛躍的に向上していますが、たとえ使用したとしても、最低限の量で済ますことが未来のある子供達にとっては重要と考えています。
短時間の手術と麻酔
体外循環だけなく、手術や麻酔そのものも身体に対する大きな侵襲となります。心臓手術は、身体へ侵襲を与えながら、その間に手術を行うと言っても過言ではありません。従って、それぞれの時間を短縮させること、これこそが心臓手術で最も重要な低侵襲化対策と考えます。特に、体重増加不良や呼吸不全、肺高血圧を合併している子供にとっては重要です。当院での検討では、VSD手術後の人工呼吸器管理時間や強心剤使用時間、ICU滞在日数などは、手術時間の延長とともに長くなるという結果でした。最近のVSD手術は、体外循環時間30分〜50分、手術時間60分〜80分、麻酔時間90分〜130分であります。経験上、短時間の手術は、VSDに限らず、手術後の全身の回復がはるかに良いという印象を強く持っています。
手術のタイミング
VSDでは、いまだに手術待機中に状態が悪化する肺血管ダメージの進行から手術後も肺高血圧が残る。また、中には手術後の肺動脈異常収縮(PH crisis)をきたす手術前に人工呼吸器管理が必要となった場合には、術後の精神運動発達が遅れることがある(当院での検討)。大動脈弁の変形から、比較的早期に大動脈弁逆流の進行を認める、などの報告があります。従って、体重増加不良や呼吸不全などの症状がある場合は当然ですが、症状がなくても、肺高血圧や大動脈弁の高度変形を伴う場合には早期の手術を計画することが必要であります。このためには、最も必要な時期に、待たせることのない手術チームを作ることが必須です。心臓手術は外科医だけではなく、小児科医、麻酔医、人工心肺技師、看護師のチーム医療であります。多くの手術を常日頃から経験し、それぞれの技量を維持もしくは向上させ、何時でも子供に合わせて手術ができる環境を作っておくことが重要であります。平成16年度、榊原記念病院の先天性疾患手術数は464例で、一日2例から〜4例の手術日が165日でした。緊急手術はもちろん、1〜2週間以内に手術が必要と考えられた子供達すべてに対処できた結果と考えます。今後、さらに努力が必要と考えています。
おわりに
前述したように、VSDの手術成績は良好ですが、症状の発現時期や手術時期、その後の合併症も一人一人異なっています。実際に、現在においても、少し手術時期が遅かったのではないかと反省する場合があることも事実です。ご両親は、はじめてお聞きになる病気の詳細をすぐに理解することは困難であると考えますが、現在の病態と手術時期について、様々な角度から十分に説明を受け、勉強することが大事と考えます。何か疑問点がございましたら、何時でもご相談をお受けしたいと考えております。
体外循環(人工心肺)
体外循環(人工心肺)について
心臓手術(開心術)では、上下大静脈から血液を人工心肺装置へと誘導し、人工肺で酸素を与えて大動脈から全身へと返します。全身の酸素を確保している間に、心臓を止めて心臓内の修復を行う訳です。この身体の外を通る血液の流れを体外循環といいます。
体外循環中は、血液が人工肺やチューブの中を流れます。この際、血液がチューブなどの異物と接触することにより、白血球やリンパ球が活性化され、さまざまな血管作動性物質を放出します。この物質が全身組織の炎症反応( systemic inflammatory response syndrome : SIRS )、即ち、心筋や肺の障害、浮腫などに繋がると考えられています。従来、特に低体重児ではこの影響が強く出ることが大きな問題でした。短時間の体外循環であってもSIRSへの対策が重要であります。多くの方策が講じられていますが、当院の特徴の二つを以下に示します。
人工心肺装置の充填量削減
血液が通過する人工肺やチューブ内の容量を充填量と言います。血液との接触がSIRSの始まりですので、当然この充填量を減少させ、血液との接触面積を減らすことが第1に必要となります。当院では、後述する無輸血開心術の適応拡大も加わって、世界に先駆けて充填量の削減に取り組んできました。現在では充填量130mlの超小型人工心肺装置も作動可能となっております。
限外濾過
血液透析器を用いて、濾過や吸着により、血管作動性物質を除去もしくはその発生を抑制する方法です。当院では、現在まで、polypropylene膜、 polysulfone膜、polyacrylonitrile膜の3種類の透析器を用いて、血管作動性物質抑制効果について比較検討してきました。 polyacrylonitrile膜は血管作動性物質の有効な吸着能を有し、polypropylene膜やpolysulfone膜に比べて、体外循環中だけでなく、体外循環後の血管作動性物質の抑制にも有効であることが判明しました。 この方法により、特に新生児と乳児開心術において、術後の強心剤の使用量低減と人工呼吸器管理時間(人工呼吸器が取れるまでの時間)の短縮が可能となっています。